Häufig gestellte Fragen zum Knie
Hier finden Sie Antworten auf häufig gestellte Fragen zu Erkrankungen des Knies und dessen Behandlung, einschließlich der Versorgung mit einem künstlichen Gelenk (Endoprothese). Bitte wählen Sie aus den unten stehenden Themenbereichen aus.
Vor der Operation
Beantworten Sie sich folgende Fragen:
- Schränken Ihre Knieschmerzen Ihre täglichen Aktivitäten erheblich ein?
- Tritt auch nach Einnahme von Schmerzmedikamenten kein ausreichender Beschwerderückgang mehr ein?
- Sie haben nicht nur tagsüber, sondern auch nachts Knieschmerzen?
- Leiden Sie unter (unangenehmen) Nebeneffekten der regelmäßigen Schmerztabletteneinnahme?
- Konnten alternative Behandlungsmethoden wie Physio- und Elektrotherapie oder Injektionstherapien keine Linderung Ihrer Schmerzen bewirken?
- Ist die Lebensqualität wesentlich eingeschränkt?
Je mehr Fragen Sie mit ja beantworten, desto mehr profitieren Sie beim Vorliegen einer röntgenologisch gesicherten Arthrose möglicherweise von einer endoprothetischen Versorgung. Sie sollten dann ihren Arzt konsultieren.
Die Frage kann mit einem „eingeschränkten“ Ja beantwortet werden. Für die Operation ist eine Gewichtsabnahme zwar nicht zwingend erforderlich. Extremes Übergewicht erhöht jedoch das Risiko für Wundheilungsstörungen oder eine Thrombose. Durch das hohe Körpergewicht wird die Prothese auch künftig vermehrt mechanisch belastet. Deshalb kann eine Ernährungsberatung und Gewichtsabnahme parallel zur geplanten Operation sinnvoll sein. Bitte sprechen Sie darüber mit Ihrem Arzt.
Durch Rauchen verkalken die Blutgefäße schneller, die Durchblutung ist u. a. im Hautbereich herabgesetzt. Dies erhöht das Risiko für eine Wundheilungsstörung oder sogar Wundinfektion. Stellen Sie deshalb nach Möglichkeit bereits vor der Operation das Rauchen ganz ein.
In einem ärztlichen Vorbereitungsgespräch sollten Sie alle Ihnen bekannten Allergien aufzählen. Unverträglichkeiten gegen Chrom oder Nickel bestehen meist dann, wenn es bei Kontakt von Modeschmuck oder Metallknöpfen mit der Haut zu Rötungen oder Juckreiz kommt. Die wissenschaftlichen Kenntnisse zum Zusammenhang von Allergien und damit möglicherweise verbundenen Problemen nach einem Kunstgelenkersatz sind noch lückenhaft. Dennoch wird bei vorliegender Metallunverträglichkeit meist zu alternativen Materialien geraten. Der Arzt kann den nach heutigem Wissen für Sie geeigneten Prothesentyp auswählen.
Durch Verbesserungen in der Operationstechnik und der Narkoseverfahren werden heute immer öfter beidseitige Protheseneingriffe in einer Operation durchgeführt. Mit dem erhöhten Operationsaufwand vergrößert sich das Komplikationsrisiko nur geringfügig. Dennoch sollte eine Entscheidung dieser Art gut überdacht sein, da neben den ausgeprägteren Schmerzen nach der Operation auch eine erschwerte Mobilisation resultieren kann. Bitte sprechen Sie bei beidseitigen Schmerzen mit Ihrem Arzt darüber.
Grundsätzlich kann die Operation in einer Vollnarkose (Allgemeinanästhesie) oder einer örtlichen Betäubung (regionale Leitungsanästhesie) erfolgen.
Die Allgemeinanästhesie ist ein medikamentös herbeigeführter, kontrollierter Zustand der Bewusstlosigkeit, wobei die Luft- bzw. Narkosemittelzufuhr bei fehlenden Schutzreflexen über einen Tubus oder eine Maske gewährleistet wird. Die künstlich herbeigeführte Narkose bewirkt somit die zeitweilige Funktionshemmung des zentralen Nervensystems mit Herbeiführung von Bewusstseinsverlust (Schlaf) und Ausschaltung des Schmerzempfindens (Analgesie).
Eine örtliche Betäubung dagegen erfolgt, indem über eine „Spinalanästhesie“ rückenmarksnah oder durch Lokalanästhesie die Nervenfasern gehemmt werden. Der Patient kann bei diesem Verfahren wach bleiben.
Häufig wird ein kombiniertes Verfahren aus Allgemein- und peripherer Leitungsanästhesie zur postoperativen Schmerztherapie empfohlen. Welche Narkoseform für Sie am besten geeignet ist, wird in einem gemeinsamen Gespräch mit dem Narkosearzt geklärt. Beide Betäubungsarten haben sich bei der Prothesenoperation bewährt.
Eine Bluttransfusion wird unter Umständen nach der Operation bei Mangel von roten Blutkörperchen (Erythrozyten) gegeben. Diese transportieren den für die Zellen lebensnotwendigen Sauerstoff. Sinkt die Anzahl der roten Blutkörperchen (Anämie), droht durch Sauerstoffmangel der Zelluntergang. Dies kann zu Organstörungen führen. Betroffen davon sind besonders das Herz, das Gehirn, die Nieren und die Leber. Die Toleranz des Körpers in einer Mangelsituation ist u. a. abhängig von vorbestehenden Grunderkrankungen und dem Lebensalter.
Sprechen Sie mit Ihrem Arzt über das Risiko von Bluttransfusionen und über Möglichkeiten, vor der Operation eigenes Blut (Eigenblut) zu spenden, welches dann während oder nach dem Eingriff verabreicht werden kann.
Der Protheseneinbau selbst kann keine übertragbaren Erkrankungen (wie z. B. Hepatitis oder HIV-Infektion) verursachen. Ein möglicher Übertragungsweg ist der Kontakt mit Fremdblut, wie z. B. bei einer Fremdbluttransfusion oder Injektion von Gerinnungsfaktoren. Da Spender und Blutpräparate auf Viren zuvor sorgfältig geprüft werden, verbleibt ein sehr geringes Restrisiko. Dieses liegt derzeit etwa bei 1 : 5.000.000.
Durch die Operation gerät ihr alltäglicher Lebensrhythmus wie Schlafzeiten, Gehstrecke, körperliche Bewegung u. a. durcheinander. Die Operation selbst bewirkt einen Stoffwechselschub in Richtung der vermehrten Zuckerfreisetzung. Beides führt damit zumeist zu einer geringen vorübergehenden Erhöhung des Blutzuckerspiegels. Passen Sie die Insulindosis deshalb Ihrer veränderten Situation an.
Wenn Sie zuckersenkende Tabletten einnehmen, sprechen Sie mit Ihrem Arzt schon vor der Operation darüber, ob und in welchem Umfang eine vorübergehende Blutzuckerwerterhöhung von Ihrem Körper toleriert wird. Um andersgeartete Stoffwechselentgleisungen (Laktatazidose) zu vermeiden, wird um das Absetzen des oralen Antidiabetikums Metformin 48 Stunden vor dem geplanten Eingriff gebeten.
Die Osteoporose entspricht einer Verminderung von Kalksalzen im Knochengewebe. Hierdurch wird dieses brüchiger und anfälliger für Frakturen. Durch eine geeignete Operationstechnik lässt sich die Prothese auch bei osteoporotischem Knochen fest verankern. Eine Bestätigung, dass sich die Prothese schneller lockert, gibt es bisher nicht, jedoch besteht bei Stürzen eine erhöhte Frakturgefahr.
Nach der Operation
Eine Thrombose ist eine Gefäßerkrankung, bei der sich ein Blutgerinnsel in einem Gefäß bildet. Eine gefürchtete Komplikation ist die Lungenembolie. Zunächst empfiehlt es sich, vor einer Prothesenoperation mit dem Hausarzt oder Operateur über persönliche Risiken der Thromboseentstehung zu sprechen: Wurde bei Ihnen zuvor schon einmal eine Thrombose festgestellt? Liegen bei Ihnen Risikofaktoren vor, die eine Thrombose begünstigen? Nehmen Sie Medikamente, die die Blutgerinnung beeinflussen (z. B. Aspirin®, Marcumar®, Falithrom®).
In diesem Falle ist eine präoperative Umstellung auf andere Medikamente notwendig, um das Blutungsrisiko während der Operation additiv zum Thromboseschutz zu reduzieren. Nach der Operation helfen u. a. Kompressionsstrümpfe, Beinmuskelübungen und spezielle Venenmanschetten, das Risiko so klein wie möglich zu halten. Die blutverdünnende (antikoagulative) Therapie muss bei fehlender Vollbelastung entsprechend der Anweisungen des behandelnden Arztes postoperativ in Form von Spritzen oder Tabletten fortgesetzt werden.
Trinken Sie ausreichend Flüssigkeit, wenn Ihnen aufgrund einer Herz- oder Nierenerkrankung der Arzt nichts Gegenteiliges rät. Einige Krankenhäuser verfügen über eine spezielle Ambulanz zur Klärung des Vorgehens bei Erkrankungen des Gerinnungssystems.
Die Dauer des stationären Aufenthaltes hängt von der Art der Operation, möglichen Begleiterkrankungen und dem Erholungsverlauf ab. Sie beträgt derzeitig durchschnittlich sieben bis zehn Tage, kann aber durchaus auch kürzer oder länger sein.
Nach einer Knieprothesenoperation hilft Ihnen die Krankengymnastik zu erlernen, wie Sie eigenständig aus dem Bett aufstehen, sich mit Gehstöcken fortbewegen und Treppen steigen. Nach der Wundheilung können Sie eine ambulante Krankengymnastik (Rehabilitation von zu Hause aus) durchführen. Alternativ wird der Bewegungs- und Muskelaufbau unter stationären Bedingungen einer gesonderten Einrichtung auch nach einem Prüfungsverfahren genehmigt. Hierfür sind die Rentenkasse bei Berufstätigen, die Berufsgenossenschaft nach Arbeitsunfällen und die Krankenkasse bei Rentnern zuständig.
Die geeignete Behandlung wird individuell entschieden und bereits während des stationären Aufenthaltes durch den zuständigen Sozialarbeiter eingeleitet. Sprechen Sie am besten schon vor oder kurz nach der Operation mit Ihrem Arzt (der den Reha-Antrag stellt) und Ihrer Kasse (die den Antrag bearbeitet) darüber. Informieren Sie sich schon vorab über eine mögliche Wunscheinrichtung.
In einem Endoprothesenpass sind das Datum der Implantation, die betroffene Körperseite und das entsprechende Implantat vermerkt. Hiermit können Sie sich u. a. am Flughafen bei der Kontrolle durch Metalldetektoren ausweisen. Der Ausweis ist zu jeder ärztlichen Vorstellung mitzubringen, da der Arzt dadurch wichtige Informationen erhält.
Leben mit dem künstlichen Kniegelenk
In den ersten zwölf Wochen nach der Operation sollten Sie Stoßbelastungen, Hocken oder Knien, stauchende Belastungen, Heben und Tragen von schweren Lasten, große Kraftanstrengungen bzw. schwere körperliche Arbeit vermeiden. Setzen Sie vielmehr das nach der Entlassung aus der Klinik erlernte physiotherapeutische Übungsprogramm fort. Danach kann Arbeitsfähigkeit für sitzende und leichte körperliche Tätigkeiten erzielt werden.
Arbeiten auf unebenem Gelände, körperlich anstrengende Tätigkeiten (z. B. Straßenbau), regelmäßiges Stehen und Gehen auf Leitern, Gerüsten oder Dächern sollten Sie nicht mehr durchführen. Vermeiden Sie auch das regelmäßige Arbeiten im Bücken, Knien oder in niedrigen Räumen. PKW und LKW fahren sind grundsätzlich möglich, aber ob die Gelenke und Muskeln dies einen vollen Arbeitstag von acht Stunden und mehr schmerzfrei mitmachen, muss im Einzelfall entschieden werden.
Ihre Alltagsaktivitäten werden sich in aller Regel nach der Wundheilung durch die Schmerzlinderung und Bewegungsverbesserung positiv verändern. Dabei ist jedoch wichtig, dass keine unrealistischen Erwartungen bestehen. Sprechen Sie mit Ihrem Arzt über die Behandlungsziele, um eine konkrete Einschätzung zu erhalten.
Generell sind Sie ab etwa zwei bis drei Monaten nach einer endoprothetischen Versorgung wieder sportfähig. Dies gilt vor allem für Sportarten, die Sie bereits vor der Operation beherrscht haben und die Sie wieder aufnehmen möchten. Besonders günstig wirken sich Sportarten mit geringer Stoßbelastung aus. Dazu gehören z. B. Gehen, Radfahren, Schwimmen, Golf und Tanzen.
Sogenannte Schnellkraftsportarten (Squash, Tennis, Ballsportarten) können aufgrund abrupter Antritts- und Bremsmanöver zu einer deutlich höheren mechanischen Belastung des Kunstgelenkes führen. Dadurch kann ein schnellerer Abnutzungsprozess entstehen, weshalb Sie im Allgemeinen nicht empfohlen werden. Jogging, Skifahren, Kampf- und die meisten Wettkampfsportarten können bei über den Amateursport hinausgehender Ausübung ebenfalls die Lebensdauer des Implantats verkürzen.
Auch diese Sportarten werden deshalb sehr kritisch gesehen. Sie werden jedoch von Ihren behandelnden Ärzten individuell über die spezifischen Möglichkeiten aufgeklärt. Bitte vermeiden Sie generell Sportarten, die mit einem erhöhten Sturzrisiko verbunden sind.
Die eingebaute Knieprothese tauscht den arthrotisch verschlissenen Knorpel und Knochen gegen ein Kunstimplantat aus. Dadurch wird aber auch die Anatomie und Mechanik verändert. Die um das Gelenk befindlichen Strukturen wie die Muskeln und Bänder bleiben relativ unverändert. Deshalb kann Ihnen niemand eine vollständige Schmerz- und Beschwerdefreiheit garantieren.
Ja, das persönliche Verhalten trägt zur Lebensdauer bei. Vermeiden Sie Stürze! Lebens- und Essgewohnheiten nehmen Einfluss auf den Knochenstoffwechsel und auf die mechanische Belastung der Prothese. Vermeiden oder reduzieren Sie Übergewicht, vermeiden Sie Sport mit erhöhter Sturzgefahr und zu großer Gelenkbelastung. Vermeiden Sie übermäßigen Genuss von Alkohol. Sprechen Sie mit Ihrem Arzt über Ihr persönliches Risiko.
Erkrankungen des Kniegelenks
Mit Kenntnissen über den Aufbau des Kniegelenkes fällt Ihnen das Verständnis für Erkrankungen leichter.
Das Kniegelenk als eines der größten Gelenke des Menschen muss einer immensen Beanspruchung standhalten. Es besteht aus dem Oberschenkelknochen (Femur), dem Schienbein (Tibia) und der Kniescheibe (Patella), die jeweils mit Knorpel auf der Gelenkfläche überzogen sind. Das Wadenbein (Fibula) ist nicht direkt an den Gelenkflächen beteiligt, ist jedoch Ansatzpunkt des äußeren Seitenbandes.
Neben der Hauptfunktion der Beugung (Flexion) und Streckung (Extension) kommt es auch zu Dreh- und Gleitbewegungen zwischen Ober- und Unterschenkel. Im Kniegelenk bewegt sich der Knorpel des Oberschenkelknochens gegen den Knorpel auf dem Schienbein. Zum Ausgleich der inkongruenten Gelenkflächen befindet sich an der äußeren und inneren Seite jeweils eine halbmondförmige Faserknorpelscheibe (Meniskus) als Puffer zwischen den beiden mit Gelenkknorpel überzogenen Knochen. Die vor dem Kniegelenk liegende Kniescheibe (Patella) bildet mit einer Gelenkfläche am Oberschenkel ein weiteres Gelenk, das sogenannte Femoropatellargelenk. Die Kniescheibe ist in die Sehne des Oberschenkelstreckmuskels (M. quadriceps) eingelassen und bewegt sich beim Beugen und Strecken entsprechend mit.
Zur Stabilisierung des Kniegelenkes in seinem natürlichen Bewegungsablauf dienen ein komplexer Bandapparat sowie eine kräftige kniegelenkumgebende Muskulatur. Hervorzuheben sind hierbei Bänderstrukturen (Ligamente) wie das vordere und hintere Kreuzband sowie das Innen- und Außenband. Das Kniegelenk selbst ist von einer zweischichtigen Gelenkkapsel umgeben, wobei die innere Kapsel die Gelenkflüssigkeit produziert, die äußere Kapsel der Stabilisierung dient. Die Gelenkflüssigkeit sorgt für die Ernährung des Gelenkknorpels und mindert die Reibungskräfte. Jede Schädigung einer oder mehrerer Strukturen des Kniegelenkes kann zum Gelenkverschleiß (der „Arthrose“) führen.
Unfallbedingte Verletzungen des Gelenkes sowie längerfristige Über- und Fehlbelastung können zu einer Schädigung der Knorpeloberfläche mit nachfolgendem fortschreitenden Gelenkverschleiß (Arthrose) führen. Die Kniegelenkarthrose bezeichnet der Arzt als „Gonarthrose“. Da der menschliche Körper zur Neuproduktion von Gelenkknorpel kaum fähig ist, nimmt der Prozess bei fehlender Behandlung seinen Fortgang. Es kommt zu einer Entzündung der Gelenkinnenhaut, die daraufhin vermehrt Gelenkflüssigkeit produziert, was sich in einem Kniegelenkserguss äußert. Durch Spannung der Gelenkkapsel treten vermehrt Beschwerden und Schmerzen auf, man spricht von einer „aktivierten Arthrose“.
Charakteristische Umbauprozesse wie härter werdender Knochen unter dem geschädigten Knorpel (Sklerosierung) und die Formation von knöchernen Anbaustrukturen (Osteophyten) folgen. Im Endstadium der Arthrose kann es zum vollständigen Verlust des Knorpels bis hin zur Achsfehlstellung, Bewegungseinschränkung und schließlich Versteifung des Kniegelenkes kommen. Anfängliche Belastungsschmerzen, etwa beim Treppensteigen, Aufstehen vom Stuhl etc., treten zunehmend auch in Ruhe auf.
Typisch für die Arthrose ist der sogenannte „Anlaufschmerz“: Morgens nach dem Aufstehen oder nach längerem Sitzen fallen die ersten Schritte schwer, denn das Gelenk ist „wie eingerostet“. Begünstigende Faktoren für die Entstehung einer Arthrose sind u. a. Übergewicht, Fehlstellungen, Sportarten mit schnellen Richtungswechseln (sog. „High-Impact-Sportarten“), Überbelastung und vorhergehende unfallbedingte Knieverletzungen.
Eine Heilung der Arthrose durch konservative Behandlungsmethoden wie Medikamente, Krankengymnastik oder gelenkerhaltende operative Maßnahmen ist nicht möglich, jedoch kann oft eine Operation vermieden oder der Zeitpunkt eines operativen Eingriffes verzögert werden. Die Therapie wird auf die Ursache und auf das Ausmaß der Arthrose (Stadium) abgestimmt. In einem frühen Stadium hilft Muskelkräftigung zur Entlastung des krankhaft veränderten Kniegelenkes (eventuell durch Krankengymnastik angeleitet). Weiterhin sind Schmerzmedikamente, orthopädische Schuheinlagen sowie die Reduktion der Belastung in Alltag und Beruf zu empfehlen.
Dazu gehören auch die Optimierung des Körpergewichtes und der Verzicht auf gelenkschädigende Sportarten, die mit Verletzungsrisiko und hoher Stoßbelastung verbunden sind (z. B. Kampf-, Kontakt- und Ballsportarten). Sportarten dagegen, bei denen das Knie viel bewegt und wenig belastet wird, wie Schwimmen oder Radfahren, sind zu empfehlen. Die Ursache des Verschleißprozesses sollte frühzeitig abgeklärt sein, um auch ggf. mögliche gelenkerhaltende Korrektureingriffe (beispielsweise an der Beinachse oder knorpelersetzende Maßnahmen) noch rechtzeitig durchführen zu können.
Um den Reizzustand der Gelenkinnenhaut und somit den Schmerz zu bekämpfen, können zeitweise entzündungshemmende bzw. schmerzstillende Tabletten eingenommen oder auch Injektionen in das Gelenk mit Kortison gegeben werden. Parallel unterstützen physikalische Maßnahmen wie Kälte- und Wärmetherapie sowie Elektrotherapie oft eine Beschwerdelinderung.
Als weitere Behandlungsoption wurden in den letzten Jahren Injektionstherapien mit Hyaluronsäurepräparaten in arthrosegeschädigte Gelenke entwickelt. Hyaluronsäure, ein Bestandteil der Gelenkflüssigkeit (Synovia), wirkt dabei als Gelenkschmiere, als „Stoßdämpfer“ und hemmt die Entzündung. Die Wirksamkeit ist in verschiedenen Untersuchungen bisher unterschiedlich bewertet worden, so dass eine Kostenübernahme durch die Krankenkasse zumeist nicht erfolgt.
Ähnlich ist die Situation bei den in Tabletten- und Pulverform erhältlichen sogenannten „Chondroprotektiva“ (Glucosamin und Chondroitinsulfat). Ihnen wird ein schützender Effekt auf den Gelenkknorpel zugeschrieben, ein definitiver Beweis für die langfristige Wirksamkeit fehlt jedoch bisher. Bei zunehmenden Schmerzen und ungenügender Schmerzreduktion durch die nicht-operativen und gelenkerhaltenden Therapieverfahren kann die Entscheidung zum Kunstgelenk gegeben sein.
Das künstliche Kniegelenk
Die Lebensdauer von Knieendoprothesen ist u. a. von folgenden Faktoren abhängig:
- Lebensalter zum Zeitpunkt der ersten Operation
- Dauer und Höhe der Belastung
- Anatomie des Gelenkes (Fehlstellung)
- Ursache des Gelenkverschleißes
- Stoffwechselerkrankungen des Knochens
-
Qualität der Implantation
Wenn beispielsweise 60-jährige Patienten versorgt werden, kann man heute mit einer durchschnittlichen Lebensdauer der Prothese von 15 bis 20 Jahren rechnen.
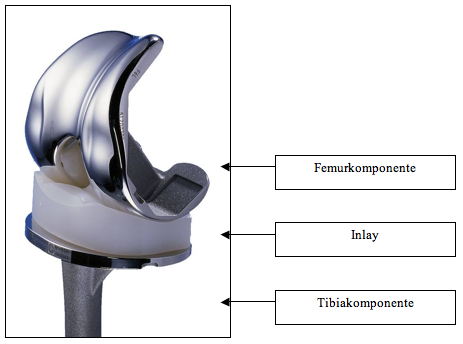
Je nach Art der Erkrankung und Schweregrad muss der Arzt aus den unterschiedlichen Implantattypen die bestmögliche Lösung und Therapie für den Patienten auswählen. Die Knieendoprothese setzt sich in der Regel aus den folgenden Bestandteilen zusammen:
- metallische Tibiakomponente (Schienbeinüberzug)
- metallische Femurkomponente (Oberschenkelüberzug)
- Kunststoffeinlage (Inlay) zum Gelenkspaltersatz
- Eher selten wird die Kniescheibenrückfläche mit einer zusätzlichen Kunststoffscheibe ersetzt
Der am häufigsten verwendete Werkstoff ist eine Kobalt-Chrom-Gusslegierung für die Femur- und Tibia-Implantatbestandteile. Es kommen auch Titanlegierungen zum Einsatz, welche vor allem für Patienten mit Nickelallergie verwendet werden. Die Inlays sind in der Regel aus UHMWPE (ultrahochmolekular[gewichtig]em Polyethylen) hergestellt. Das in der Prothetik verwendete Polyethylen (PE) ist ein speziell gehärteter Kunststoff, der nur wenig Reibung und damit eine geringe Abnutzung oder Verformung im Zusammenspiel mit anderen Gelenkpartnern zeigt. Das Lebensalter der Prothese wird u. a. durch den sogenannten Abrieb des PE-Inlays limitiert, welcher im Verlauf eine aseptische Lockerung verursachen kann.
Entsprechend der knöchernen Zerstörung bzw. der Bandschäden kann der Operateur zwischen Prothesendesigns mit unterschiedlichen „Kopplungsgraden“ entscheiden. Je höher die Kopplung der Tibia- mit der Femurkomponente, desto mehr wird die natürliche anatomische Führung des Kniegelenkes durch eine mechanische Kopplung übernommen. Gekoppelte Prothesen entsprechen dabei einem sogenannten „Scharniergelenk“.
Man unterscheidet folgende Prothesentypen.
Ungekoppelte Prothesen:
Femur- und Tibiakomponente gleiten aufeinander, sind aber nicht mechanisch fest miteinander verbunden.
Bei der unikondylären Prothese wird nur die innenseitige Gelenkrolle des Oberschenkelknochens samt der gegenüberliegenden halben Gelenkfläche des Schienbeinkopfes ersetzt. Hierzu müssen alle Kniegelenkbänder intakt und die anderen (nicht zu ersetzenden) Gelenkflächen sehr gut erhalten sein

Die bikondyläre Endoprothese ersetzt die äußere und innere Oberschenkelrolle und die gesamte Gelenkfläche des Schienbeinkopfes. Sie wird am häufigsten eingesetzt, da meist alle Gelenkanteile von der Arthrose betroffen sind. Bei höhergradigen Bandschäden (v. a. hinteres Kreuzband) kann ein besonderes Inlay („posterior-stabilisiert“) oder eine teilgekoppelte Prothese notwendig werden.
Abbildung 4:
Schematische Darstellung bicondylärer Prothesendesigns mit und ohne Erhalt des hinteren Kreuzbandes (Fa. Aesculap)
Teilgekoppelte Prothesen:
Liegen bereits stärkste Verschleißerscheinungen mit Schädigung der Bänder und Instabilität des Gelenkes vor, so kommen teilgekoppelte Implantate zur Anwendung. Die partielle Kopplung des Ober- und Unterschenkelteils gewährleistet auch in solchen Fällen ein stabiles Gelenkspiel.
Gekoppelte Prothesen:
Diese sind achsgeführte Implantate (Scharniergelenke). Sie kommen zum Einsatz, wenn die Bandstabilität des Gelenkes unzureichend ist. Außerdem ist die achsgeführt gekoppelte Knieprothese eine häufige Lösung für Prothesenwechsel, bei denen mit Bandzerstörung und/oder Knochenverlust zu rechnen ist.
Abbildung 5:
Schematische und radiologische Darstellung eines gekoppelten Prothesendesigns (Fa. Aesculap und Bildmaterial der Orthopädischen Abteilung, Charité Berlin)
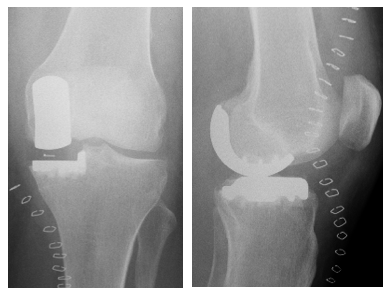
Die Verankerung der Knieendoprothese auf den Knochenoberflächen kann sowohl zementfrei als auch zementiert erfolgen. Im Falle der zementierten Verankerung wird mit einem biologisch verträglichen Knochenzement (Polymethylmetacrylat® entspricht etwa dem Plexiglas) ein belastungsfähiger Kontakt zwischen Implantat und Knochen hergestellt. Hierdurch ist eine frühzeitige Belastung nach der Operation möglich. Diese Verankerung wird gegenwärtig bevorzugt verwendet.
Im Falle einer zementfreien Verankerungstechnik wird der Kontakt zwischen dem Knochen und dem Implantat durch die Implantatform hergestellt. Hier sind die Implantatkomponenten meist mit einer speziellen Beschichtung versehen. Eine besonders poröse und damit große Oberfläche soll das An-/Einwachsen des Knochens begünstigen und so eine dauerhafte Verankerung gewährleisten. Bis der Knochen in diese Schicht eingewachsen ist, hält das Implantat durch die Formpressung (press-fit): Das Implantatlager (der Knochen) wird so präpariert, dass die Prothese in dem Knochen klemmt.
AG Endoprothetik Darstellung Knie
Abbildung 6:
Röntgenbild einer zementierten Knieendoprothese (Bildmaterial der Orthopädischen Abteilung, Charité Berlin)
Individuell auf Ihre Erkrankung angepasst, stehen eine Vielzahl an Operationstechniken und Implantaten zur Verfügung. Nach der Eröffnung des Gelenkes wird der verschlissene Knorpel entfernt und die knöchernen Strukturen mit entsprechenden Sägeschablonen für die standardisierten Metallprothesen passgenau bearbeitet. Zusätzlich stehen Navigationssysteme zur Verfügung, welche in schwierigen anatomischen Situationen eine präzise Positionierung der Implantate ermöglichen können.
Mögliche Komplikationen bei Knieoperationen
Trotz korrekter Operation kann es in Einzelfällen (bis zu 5 % innerhalb von zehn Jahren) zu einer Prothesenlockerung kommen. Der Begriff „aseptisch“ bedeutet, dass keine Bakterien an dem Lockerungsprozess der eingebauten Prothese beteiligt sind. Im Falle einer zementierten Prothese ist zumeist der Zementmantel um die Prothese herum gebrochen, so dass das Metall keinen festen Halt mehr am Knochen findet.
Bei zementfreien Prothesen liegt kein ausreichender Kontakt mehr zwischen Knochenbälkchen und Metall vor. Die Prothese schwingt bei jeder Bewegung, anstatt fest am Knochengewebe zu liegen. Die klinische und radiologische Diagnose ist nicht immer einfach. Deshalb sollten Sie beim Auftreten von Beschwerden Ihren Arzt konsultieren, der entsprechende Untersuchungen einleitet.
pat knie 10
Abbildung 1:
Beispielhafte Röntgenbilder mit Lockerung einer Knieendoprothese (Bildmaterial der Orthopädischen Abteilung, Charité Berlin)
Eine weitere Komplikation ist die Protheseninfektion (bakterielle Entzündung). Hierbei wird eine Frühinfektion (innerhalb von drei Wochen nach der Operation) von einer sogenannten Spätinfektion unterschieden. Diese kann noch Jahre später und häufig schleichend auftreten. Der Verdacht besteht dann, wenn es zu Schmerzen, Schwellung, Rötung der Haut sowie zu einer verlängerten Sekretabsonderung bei frischen Wunden kommt. Spülungen der Operationswunde, Antibiotikaeinsatz oder bei hartnäckigem Verlauf auch der Ausbau oder Wechsel der Knieendoprothese sind zur Behandlung erforderlich.
Man schätzt heute das Risiko für eine Infektion nach einem Ersteinbau auf maximal 3 %. Der Arzt sollte deshalb sowohl vor der Operation als auch bei liegender Prothese von Ihnen über Entzündungen im Zahn- oder Hals-Nasen-Ohren-Bereich bzw. Infektionen des Magen-Darm-Traktes informiert werden. Ebenfalls können Verletzungen an Finger- und Zehennägeln kleine Eintrittspforten für Keime sein und müssen deshalb vor dem Eingriff und bei liegender Prothese entsprechend behandelt werden. Alle Lockerungen innerhalb der ersten drei Jahre sind immer verdächtig auf das Vorliegen einer Infektion.
m Falle einer Spätinfektion ist häufig ein Ausbau der infizierten Prothese erforderlich. Anschließend kann, sofern die Weichteile das zulassen, eine aus antibiotikahaltigem Knochenzement bestehende Prothese implantiert werden oder das Gelenk wird vorübergehend versteift (temporäre Arthrodese). Grundidee ist hierbei die Ruhigstellung des infizierten Gelenkes, damit sich die entzündeten Weichteile nach operativer Säuberung erholen können.
Die Mobilisation ist nach Anlage einer Schiene oder einer Gipshälse jedoch mit Teilbelastung an Unterarmgehstützen möglich. Nach Ausheilen der Entzündung kann eine neue Endoprothese eingesetzt werden. Zumeist erfolgt die Versorgung mit einem höher gekoppelten (s. o.) Prothesendesign, da durch die Infektion und die Operation mit Entfernung allen entzündeten Gewebes eine ausreichende Stabilität durch die eigenen Bänder nicht mehr gewährleistet ist.
pat knie 11 Abbildung 2 a–b:
a) Temporäre Arthrodese b) Gekoppelte Knieendoprothese (Bildmaterial der Orthopädischen Abteilung, Charité Berlin)
Bei einer aseptischen Lockerung (s. o.) sowie Beschwerden aufgrund anderer Ursachen (z. B. Instabilität oder Achsfehlern) kann ein Wechsel der Knieendoprothese erforderlich werden. Dies ist meist in einem operativen Eingriff (einzeitiger Wechsel) möglich. Bei Protheseninfektionen wird ihr Arzt entscheiden, ob der Wechsel der Prothese in einem Eingriff oder in zwei Eingriffen (mit temporärer Arthrodese) erfolgt. Dies richtet sich nach den Bakterien, der Empfindlichkeit gegen Antibiotika sowie dem Zustand der Weichteile um das Kniegelenk.
Hiermit bezeichnet man eine nach der Operation auftretende Narbenbildung im Gelenk mit nachfolgender schmerzhafter Bewegungseinschränkung. Die Ursache der Erkrankung ist noch weitgehend ungeklärt. Auch nach operativer Entfernung der Vernarbungen besteht eine Neigung zum Wiederauftreten. Die geeignete Behandlung ist mit Ihrem Arzt zu besprechen.
Achtung!
Sie finden hier ausschließlich allgemeine Information über Erkrankungen des Bewegungsapparats und ihre Behandlung. Diese Information ersetzt in keinem Fall eine Untersuchung und persönliche Beratung beim Arzt. Sie kann und darf nicht für die Erstellung eigenständiger Diagnosen oder für die Auswahl und Anwendung von Behandlungsmethoden verwendet werden.
Wenn Sie an einer Erkrankung oder Verletzung des Bewegungsapparats leiden, suchen Sie bitte Ihren Hausarzt oder Facharzt auf.
Die Erkenntnisse in der Medizin unterliegen laufendem Wandel durch Forschung und klinische Erfahrung. Die Autoren dieser Seiten haben große Sorgfalt darauf verwendet, dass die hier gemachten Angaben dem derzeitigen Wissensstand entsprechen. Trotzdem kann die AE keine Verantwortung und keine daraus folgende oder sonstige Haftung für die bereitgestellten Informationen oder deren Nutzung übernehmen.
Haben Sie Ihre Frage unter unseren häufig gestellten Fragen nicht gefunden? Über unser Kontaktformular können Sie uns Ihre Fragen zusenden. Wir bemühen uns, zügig zu antworten.
